Herzensangelegenheit Kommunikation
Die Kommunikation auf der Intensivstation kommt von Herzen und geht zu Herzen.
Auf unserer Intensivstation behandeln und pflegen wir nicht nur Schwerstkranke, sondern auch Patienten, die nach einer Operation überwacht werden müssen. Zudem übernimmt die Intensivstation die Aufgaben einer Intermediate-Care-Unit (IMC, Intensivüberwachungspflege, Bindeglied zwischen Intensiv- und Normalstation) sowie nachts und am Wochenende die Funktion eines Aufwachraums. Erfahren Sie hier, wie viel Engagement und Know-how in diesem Bereich gefordert ist.

Montag, 6 Uhr morgens, Beginn der Übergabe vom Nacht- auf den Frühdienst. Danach Zimmercheck und Medikamentengabe. Um 8:15 Uhr Besprechung des interdisziplinären Gesamtteams aus Oberarzt, Assistenzarzt, Arzt aus dem Rufdienst, Pflegekräfte des Frühdienstes und Physiotherapeuten. Zunächst wird jeder Patient einzeln und dann der Tagesablauf besprochen: Wer wird verlegt? Wer kommt aus dem OP? Wer kann wie mobilisiert werden? Soweit die To-do-Liste als Basis.
Allerdings funkt auf einer Intensivstation die Realität häufig dazwischen. „Fast täglich nehmen wir jemanden ungeplant auf“, berichtet Stationsleiterin Regina Lenssen. „Die Reaktion ist unser Hauptgeschäft.“ Ihre Stellvertreterin Stefanie Billenstein ergänzt: „Wir reagieren auf Anforderungen von außen und betreuen die Patienten, die bereits aufgenommen worden sind. Der weitere Tagesablauf richtet sich nach den geplanten OPs und akut auftretenden Krankheitsbildern."

Die Intensivstation wird anästhesiologisch geführt. Die ärztlichen chirurgischen Kollegen begleiten ihre Patienten während des Intensivaufenthalts durch Visiten. Ebenso führen die Ärzte der Inneren Medizin täglich Visiten und Untersuchungen in Rücksprache mit dem Dienstarzt durch. Bei internistischen Vorerkrankungen ist prä- und postoperativ eine intensivmedizinische Überwachung notwendig.
Die meisten Patienten kommen nach einer großen Wirbelsäulen- oder Abdominaloperation auf die Intensivstation, viele auch nach Unfällen. Dann stehen die kontinuierliche Überwachung der Vitalzeichen und Schmerztherapie an erster Stelle. Schmerzen zu reduzieren, hat oberste Priorität. Die Kollegen vom Schmerzdienst unterstützen die Patienten durch Schmerzpumpen und verbessern so auch deren Mobilität. Ein weiteres Augenmerk liegt auf einem drohenden Delir. Dieser plötzliche Zustand akuter Verwirrtheit tritt oft nach Operationen auf. „Eine gute Intensiv zeichnet sich letztendlich dadurch aus, Not vom Patienten abzuwenden“, bringt Billenstein auf den Punkt. „Dazu gehört vor allem auch das Vermeiden einer invasiven Beatmung.“
Pflegekräfte
(75% Fachpflege im 3-Schicht-Dienst)
Intensivbetten
(plus Notfallbett und 6 Beatmungsplätze)
Intensivpatienten
(jährlich inklusive Aufwachpatienten)
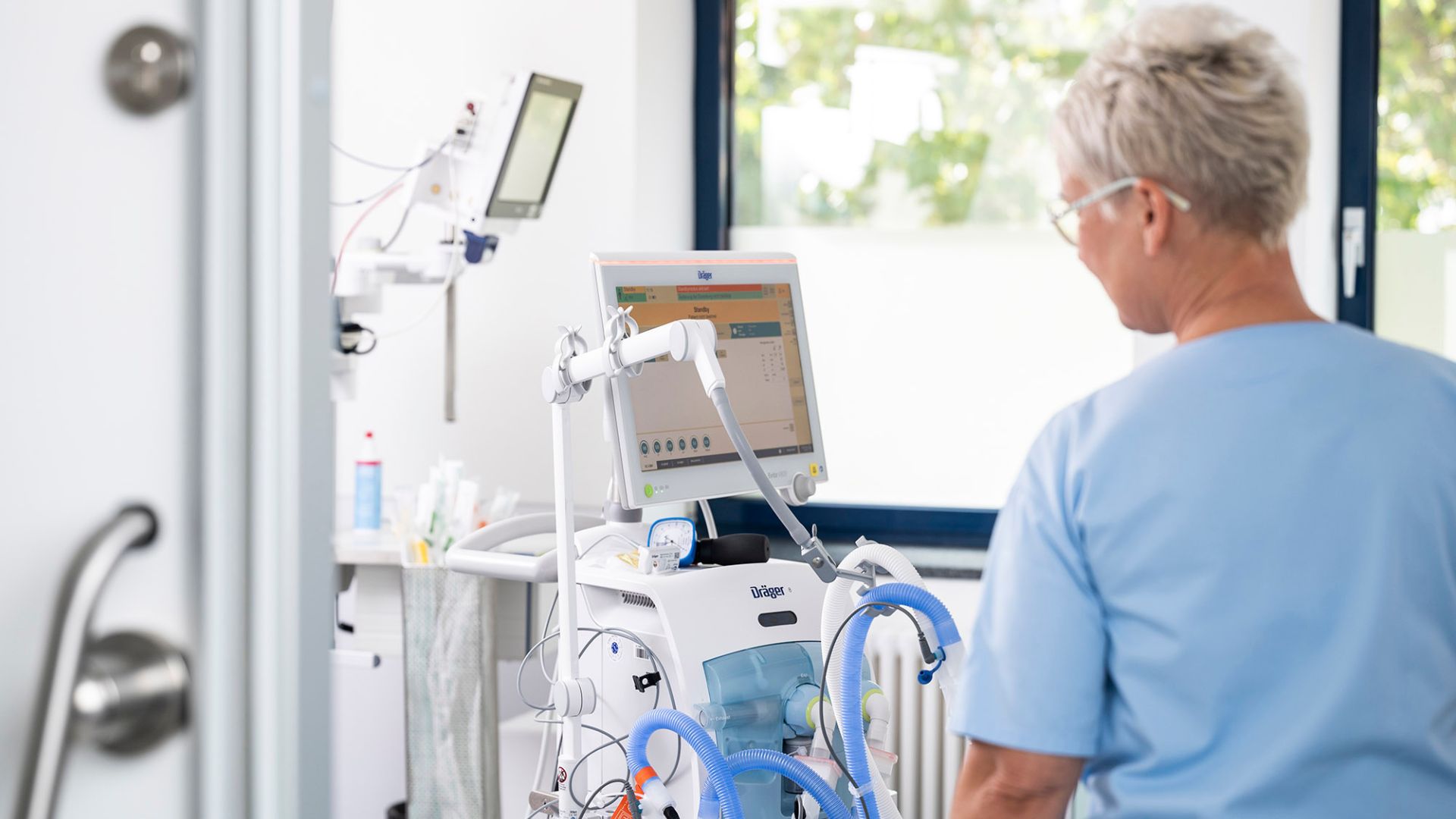
„Bei Schmerzen atmen Menschen eher flacher“, erklärt die stellvertretende Stationsleiterin. Deshalb leiten die Fachkräfte auf Intensiv ihre Schützlinge an, tiefer zu atmen. „Zum Glück hat sich in den letzten Jahren bei der Atemtherapie Grundlegendes getan, vor allem auf dem Gebiet der nicht-invasiven Beatmung“, bringt ihre Chefin auf den Punkt. „Ein Verfahren, das auch in der Erler-Klinik zum Einsatz kommt, ist die High-Flow-Sauerstofftherapie (HFOT).“
Bei dieser Therapie erhalten die Patienten beheizte und befeuchtete Atemluft, angereichert mit Sauerstoff, über eine Nasenbrille. Dieser wird mit hohem Flow, also einer erhöhten Flussrate, zugeführt. Die Patienten bleiben wach und mobil, können essen und sind im Rahmen ihres Zustands kontaktierbar. Gute und moderne Intensivpflege bindet viel Personal. Aktivierende Pflege, Zuwendung und häufige Bewegung im und außerhalb des Bettes beschleunigen den Genesungsprozess. Bei aktiven Patienten reduziert sich die Liegedauer. Die Anzahl von Langlieger-Patienten infolge der Atemtherapie ging mit Sicherheit um zwei Drittel zurück.
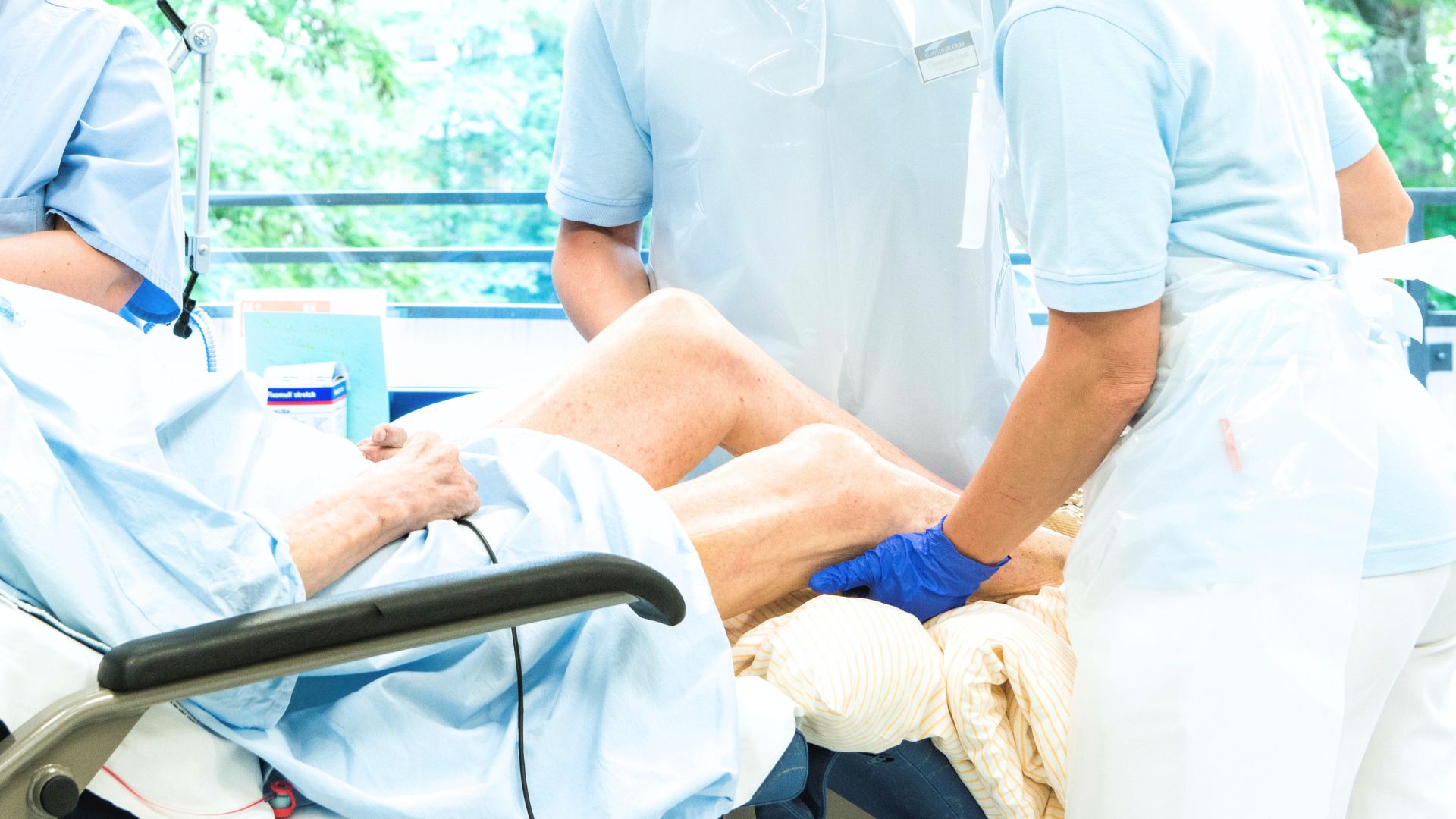
Das Intensivteam der Erler-Klinik will die Patienten so früh wie möglich zurück auf die eigenen Beine bringen. „Daher verlässt nach einer Operation kein Patient ohne Krankengymnastik die Station“, bekräftigt Billenstein. „Die Erstmobilisation ist essenziell.“ „Vor allem ältere Patienten aus der Unfallchirurgie stürzen ja nicht zwingend wegen Einschränkungen des Bewegungsapparates, sondern auch wegen anderer Ursachen wie Schwindel, Herzrhythmusstörungen oder einer Herzschwäche“, weiß Lenssen. „Sie kommen dann mit einem gebrochenen Bein und den internistischen Vorerkrankungen zu uns.“
Solche Konstellationen werden häufiger. Der Anteil an betagteren – und oft dementen – Patienten nimmt zu. „Demente Menschen stürzen schneller, weil sie sich im Raum nicht mehr so gut orientieren können“, schildert Billenstein. „Zudem haben sie ein höheres Risiko, nach der OP in ein Delir zu geraten. Dementsprechend versorgen wir immer mehr hochbetagte Delirpatienten auf unserer Station.“
Die geschilderte Entwicklung spiegelt den demographischen Wandel. Wir haben uns auf diese Veränderung eingestellt und 2019 eine Behandlungseinheit mit dem fachlichen Schwerpunkt Alterstraumatologie aufgebaut. Sie ist Teil der Klinik für Unfallchirurgie und wird interdisziplinär geführt von Spezialisten aus Unfallchirurgie und Alterstraumatologie. So können wir Senioren bei Bedarf direkt von der Intensivstation in unser zertifiziertes AltersTraumaZentrum DGU® zur weiteren Versorgung verlegen.